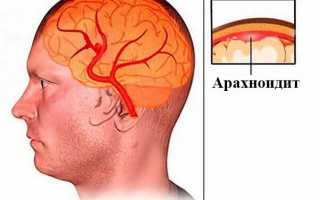
Арахноидит – это заболевание, которое сопровождается серозным воспалением паутинной оболочки спинного и головного мозга (арахноидит головного мозга).
В группе риска – маленькие дети и молодые люди (до 40 лет). Мужчины заболевают в 2 раза чаще, чем женщины.
Типы и причины заболевания
Выделяют следующие типы: спинальный и церебральный. По характеру течения врачи выявляют подострое и хроническое заболевание.
Причины развития:
- инфекции;
- нейроинфекции;
- черепно-мозговые травмы;
- интоксикация.
В 90% случаев арахноидит прогрессирует на фоне:
- менингита;
- этмоидита;
- фронтита;
- гайморита;
- тонзиллита;
- гриппа.
Клиническая картина
Больной страдает частыми головными болями, которые сопровождаются:
- болезненными ощущениями в конечностях;
- эпилептическими припадками;
- нарушением зрения;
- головокружением;
- тиннитусом (шумом в ушах)
Походка больного неустойчивая, «пошатывающаяся». Сон нарушается – развивается бессонница. Работоспособность падает.
Появляются ликвородинамические кризы. Эти состояния характеризуются повышением артериального давления. Пациенты жалуются на усилившиеся головные боли. Аппетит отсутствует, а в 15-20% случаев после еды открывается рвота. Головные боли усиливаются при кашле, смехе, чихании.
При среднетяжелом протекании арахноидита ликвородинамические кризы появляются 1-2 раза в месяц. Когда заболевание прогрессирует, кризы наблюдаются 1-3 раза в неделю.
В 80% случаев арахноидит развивается постепенно. Больной жалуется на признаки, характерные для неврастении, или астении.
Характерны следующие неспецифические симптомы арахноидита
- частые смены настроения;
- утомляемость;
- сонливость;
- вялость;
- снижение концентрации внимания.
В 30-40% случаев появляются судорожные припадки, трансформирующиеся в эпилептический статус (характеризуется тем, что судороги часто повторяются в течение 3-7 дней).
Как диагностируется патология
Пациент направляется на:
- магнитно-резонансную томографию;
- компьютерную томографию;
- электроэнцефалографию;
- обзорную рентгенограмму черепа.
Также врач направляет пациента на исследование ликвора – проводится люмбальная пункция. Затем пациент сдает кровь на анализ (биохимический). Это помогает дифференцировать арахноидит с опухолями и другими патологиями головного мозга.
Дополнительно пациент проходит обследование у офтальмолога и у отоларинголога. Офтальмолог выявляет застойные состояния в области диска зрительного нерва. Обследование у отоларинголога требуется для исключения развития тугоухости.
Устанавливая диагноз, врач сопоставляет симптоматику и данные обследования. В 80% случаев арахноидит выявляется не сразу.
Особенности лечения Арахноидита
При ровном течении заболевания назначается медикаментозная терапия. Больному прописываются:
- антибактериальные препараты;
- противосудорожные медикаменты;
- рассасывающие средства;
- препараты йода;
- сосудорасширяющие препараты.
Дополнительно применяется физиотерапия, психотерапия, прием радоновых и сероводородных ванн.
Для поддержания иммунитета пациенту рекомендуется принимать витаминные комплексы.
При стремительном нарастании симптоматики назначается хирургическое вмешательство. Также операция показана при тяжело протекающем оптико-хиазмальном арахноидите (это состояние характеризуется стремительным ухудшением зрения). С целью улучшения оттока ликвора хирург удаляет спайки и кисты.
Если в ходе обследования врач выявил прогрессирующую гидроцефалию, то пациенту назначается шунтирование – эта процедура помогает вывести жидкость из головного мозга.
Последствия заболевания
При несвоевременном лечении арахноидит осложняется:
- мозжечковыми расстройствами;
- ухудшением зрения (в критических случаях развивается слепота).
Хронический арахноидит
Судорожные припадки становятся хроническими. По этой причине больной в течение жизни принимает противосудорожные лекарственные средства.
В 10-15% случаев развивается повторная гидроцефалия.
Возможно ли полное выздоровление
Своевременное лечение возвращает пациента к нормальной жизни. Но при частых ликвородинамических кризах, стремительном ухудшении зрения и при эпилептических припадках прогноз относительно трудовой деятельности неблагоприятен.
Таким больным назначается инвалидность 1-3 групп.
Профилактические рекомендации
С целью недопущения развития арахноидита больной должен:
- своевременно обращаться за помощью при развитии инфекционно-воспалительных патологий;
- своевременно санировать очаги хронической инфекции.
После перенесенной ЧМТ пациент должен встать на учет к травматологу.
Заключение
Лицам, перенесшим арахноидит, не рекомендуется работать в условиях шума. Также людям, находящимся в группе риска, запрещается контактировать с токсинами.
Частые вопросы
Какие симптомы характерны для арахноидита?
Симптомы арахноидита могут включать головные боли, тошноту, рвоту, жар и озноб, жесткость шеи, судороги, нарушения зрения и слуха, а также изменения в психическом состоянии.
Каковы методы лечения арахноидита?
Лечение арахноидита может включать применение противовоспалительных препаратов, антибиотиков, стероидов, а также процедуры физиотерапии и реабилитации. В некоторых случаях может потребоваться хирургическое вмешательство.
Полезные советы
СОВЕТ №1
Обратитесь к врачу при появлении симптомов арахноидита, таких как головная боль, тошнота, рвота, жар и затруднения с зрением.
СОВЕТ №2
При лечении арахноидита важно следовать рекомендациям врача и принимать прописанные препараты, такие как противовоспалительные и обезболивающие средства.
СОВЕТ №3
При арахноидите может быть полезна физиотерапия и реабилитация под наблюдением специалистов для восстановления здоровья.