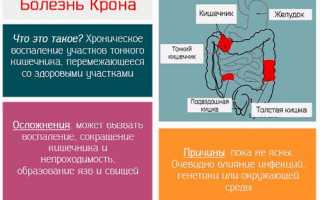
Диагностика болезни Крона проводится с учетом данных анамнеза заболевания, клинических проявлений, эндоскопических и гистологических изменений, характерных для этой патологии. Для уточнения диагноза применяются различные лабораторные исследования, включающие и серологические тесты. Раннее выявление патологии необходимо для назначения своевременного лечения и предупреждения тяжелых инвалидизирующих осложнений.
Этапы выявления болезни Крона
Алгоритм диагностических мероприятий по определению диагноза гранулематозного колита начинается с выяснения:
- жалоб;
- анамнеза;
- объективного осмотра пациента с выявлением характерных клинических симптомов заболевания;
- анализа на болезнь Крона;
- лабораторной диагностики;
- инструментальных исследований.
В диагностике важны все перечисленные этапы.
Поскольку однозначных специфических критериев диагностирования болезни Крона (БК) не существует, распознавать заболевание приходится в первую очередь на основании анамнеза, жалоб и симптомов на момент осмотра. Трудности в постановке правильного диагноза и назначении соответствующей терапии заключаются в том, что патология до конца не изучена, не установлены точные причины ее возникновения. Считается, что в развитии БК играет роль генетический фактор и наследственность: если у близкого родственника выявлено это заболевание, риск появления в следующем поколении возрастает в 10 раз, а частота составляет 17%. Поэтому необходимо тщательно выяснять семейный анамнез и наследственность.
Необходимо также уточнить имеющиеся в анамнезе у ребенка и у взрослого человека:
- непереносимость пищевых продуктов, аллергологические реакции в прошлом;
- корь, острые кишечные инфекции в недавнем прошлом;
- поездки в южные страны;
- длительный прием медикаментов, особенно НПВП (увеличивают риск развития БК) и антибактериальных препаратов;
- аппендэктомию;
- вредные привычки (курение).
После изучения анамнеза жизни и заболевания переходят к следующим шагам диагностики — второму этапу (осмотру).
При осмотре обращают внимание на следующее:
- состояние кожных покровов (бледность или желтушность, наличие эритемы, высыпаний, сухость, трещины и язвы в углах рта);
- болезненность живота при пальпации (область максимальной болезненности, увеличение печени, селезенки, пальпаторное состояние кишечника);
- состояние прямой кишки и ее сфинктеров при пальцевом исследовании, наличие крови на перчатке.
Третий этап — тест на болезнь Крона. Тестирование заключается в заполнении специального опросника и подсчете общего количества баллов по результатам ответов. Если их набралось 8 и более — необходимо продолжать обследование болезни Крона из-за высокой вероятности ее наличия.
Распознавание симптомов
Симптомы болезни Крона напоминают проявления целого ряда других заболеваний, протекающих с поражением стенки кишечника: как органическим, так и функциональным (неспецифический язвенный колит, синдром раздраженного кишечника, аппендицит). БК имеет хроническое течение с чередованием обострений и ремиссий. Длительность этих стадий зависит от адекватности проводимого лечения, диеты, образа жизни. При правильно назначенной терапии период ремиссии может быть длительным. Пациент чувствует себя в это время относительно удовлетворительно.
При обострении появляются основные симптомы БК:
- Понос от 10 до 20 раз в сутки (в зависимости от тяжести и продолжительности процесса) с примесью крови. Частый стул вызывает нарушение всасывания и обезвоживание. Кровь появляется при Крон-колите, когда поражается толстый кишечник. При другой локализации (желудок, пищевод, тонкий кишечник) кровь в стуле отсутствует.
- Боль в животе с различной локализацией и интенсивностью отмечается в 85-90% случаев. Зависит от глубины патологических изменений, распространенности болезни и тех отделов пищеварительного тракта, где развиваются гранулемы (узелки).
- Снижение или отсутствие аппетита.
- Резкая потеря массы тела — связана с нарушением всасывания питательных веществ в стенке кишечника.
- Метеоризм.
Выраженный воспалительный процесс в период обострения сопровождается:
- Постоянный изматывающий фебрилитет (повышение температуры до 38°С, в тяжелых случаях — до 39°С).
- Анемия с ее характерными проявлениями (нарастающей резкой слабостью, немотивированной усталостью, головокружением, тахикардией, одышкой при незначительных физических нагрузках и ходьбе). Анемия связана с нарушением всасывания в кишечнике железа, витамина В12, фолиевой кислоты. Если заболевание продолжается много месяцев или лет, признаки нехватки железа – В12 – фолиеводефицитной анемии нарастают. Появляется выраженная бледность или желтушность кожи, ее сухость, ломкость ногтей и волос, увеличение селезенки. Нарастает слабость — пациент чувствует себя разбитым даже после полноценного длительного отдыха, исчезает аппетит, развиваются депрессивные состояния и психические отклонения.
- Значительное отставание физического и полового развития от сверстников у детей с БК.
Если патология поражает верхние отделы пищеварительного тракта, наблюдается:
- афтозный стоматит;
- тошнота;
- рвота;
- желудочные кровотечения.
Помимо перечисленных признаков болезни, возникают внесистемные проявления:
- поражения кожи (дерматит, крапивница, узловая эритема);
- сосудов (васкулит);
- суставов (моноартртриты, артралгии);
- глаз (увеит, конъюнктивит);
- почек (МКБ за счет усиленного всасывания оксалатов).
В связи с многообразием симптомов со стороны практически всех органов и систем организма заболевание отнесено к аутоиммунным. Это затрудняет его диагностику и лечение.
Радиологическая и эндоскопическая диагностика
Эндоскопические и радиологические (МРТ, КТ, рентгенодиагностика) обследования — это методики, направленные на уточнение локализации и протяженности заболевания для подбора оптимальной терапии.
К эндоскопическим методам относятся:
- ЭФГДС (эзофагофиброгастроскопия) — исследование верхних отделов пищеварительного тракта, включая луковицу ДПК;
- илеоколоноскопия (КС) — для оценки конкретных участков поражения и их распространенности в кишечнике. Это метод первой линии для выявления терминального илеита и мелких дефектов слизистой. По информативности он сопоставим с лучевыми методами (КТ, МРТ).
С помощью ЭФГДС и КС выявляются все патологические изменения в слизистой пищеварительного тракта:
- воспаление в виде участков гиперемии и отека — их может быть несколько в разных отделах пищеварительного тракта;
- эрозии;
- язвы;
- рубцы;
- характерный вид измененной слизистой оболочки кишечника — «булыжная мостовая»;
- участки стеноза;
- свищи;
- обильное количество гноя и крови.
Оба эндоскопических метода позволяют при необходимости взять биопсийный материал для гистологического исследования.
При имеющихся противопоказаниях к этим исследованиям применяются лучевые способы:
- МРТ (магнитно-резонансная энтерография);
- КТ (компьютерная томография);
- контрастная рентгенография.
Это стандарт обследования в диагностике БК. Перечисленные методы дополняют результаты эндоскопии, но нередко используются как самостоятельные обследования. Благодаря им можно определять:
- локализацию повреждения;
- его протяженность;
- толщину и повреждения кишечной стенки, окружающих органов;
- вовлечение в процесс регионарных лимфатических узлов.
МРТ основана на явлении ядерно-магнитного резонанса. По сравнению с КТ, метод более безопасен, поскольку отсутствует воздействие ионизирующего излучения. Относится к исследованиям первого ряда. Проводится с применением пероральных контрастных препаратов.
КТ — золотой стандарт лучевой терапии для определения внекишечных изменений при БК и осложнений.
Обзорная рентгенограмма брюшной полости с предварительным контрастированием может показывать:
- раздутые петли кишечника;
- стриктуры;
- асимметричные участки;
- глубокое изъязвление;
- кишечную непроходимость.
Применяется также ирригоскопия – рентгенологический метод, с помощью которого исследуется толстая кишка. Контрастное вещество водится ретроградно. Рентген кишечника, проведенный таким способом, относится к наиболее безопасным. Он позволяет диагностировать практически всю патологию исследуемого органа.
С помощью лучевых методов дифференцируется воспаление и фиброз, с высокой точностью определяются абсцессы, свищи, перианальные воспаления. В зависимости от тяжести патологического процесса и длительности его течения врач индивидуально выбирает определенную, наиболее подходящую методику, дает рекомендацию к ее проведению. Рентгеновский способ – самый простой и доступный из лучевых диагностических исследований.
Дополнительно применяются:
- Видеокапсульная эндоскопия (ВКЭ) — этот способ позволяет получить высококачественное изображение состояния стенок тонкого отдела кишечника в режиме реального времени. При проведении колоноскопии тонкая кишка недоступна к осмотру: труба прибора вводится до границы тонкого кишечника. При ВКЭ специальная капсула, напоминающая форму лекарственного препарата, проглатывается и проходит через весь пищеварительный тракт.
- УЗИ — скриннинговый метод из-за его доступности, полной безопасности и удобства.
Сонографический метод удобен для осмотра и диагностики нескольких отделов кишечника:
- илеоцекального;
- сигмовидного;
- восходящего и нисходящего ободочной кишки.
Лабораторные и серологические маркеры
Из лабораторных исследований назначаются анализы крови:
- Общеклинический (определяются анемия, лейкоцитоз, повышенная СОЭ).
- Биохимические (положительный С-реактивный белок как маркер воспаления, гипер- и диспротеинемия, повышенный билирубин, трансаминазы, щелочная фосфата).
- Серологические тесты не являются специфическими, но дополняют диагностику. Основным из всех проводимых в настоящее время тестов является выделение из крови антител к дрожжам сахаромицетов — ASCA.
Важное значение имеет исследование кала. Проводится:
- изучение уровня кольпротектина – специфического белка, рост которого свидетельствует о наличии выраженного воспаления, его появление возможно при болезни Крона, НЯК, острых кишечных инфекциях, раке;
- копрология – необходимо проверять непереваренные пищевые волокна, капли жира, слизь, которые свидетельствуют о нарушении процессов всасывания;
- выявление скрытой крови;
- бакпосев.
Дифференциальная диагностика
Дифдиагностика болезни Крона проводится:
- с неспецифическим язвенным колитом;
- с аппендицитом — при выраженном болевом симптоме;
- с синдромом раздраженного кишечника.
Также необходимо исключить еще ряд тяжелых заболеваний, которые имеют сходные клинические проявления:
- саркоидоз;
- туберкулез кишечника;
- рак;
- острые кишечные инфекции;
- системные заболевания соединительной ткани — склеродермию, системную красную волчанку, дерматомиозит;
- лучевой колит;
- ЖКБ;
- болезнь Бехчета — системный васкулит с поражением слизистой кишечника.
Проблемы диагностики и классификации болезни Крона
Сложной проблемой является дифдиагностика болезни Крона и неспецифического язвенного колита. Они относятся к хронической патологии кишечника, имеют сходные жалобы, течение, клиническую симптоматику. Даже при тщательной диагностике каждый десятый случай остается невыясненным и классифицируется как неуточненный колит.
Как отличить болезнь Крона от неспецифического язвенного колита (НЯК)?
Неспецифический язвенный колит и болезнь Крона составляют группу воспалительных заболеваний кишечника (ВЗК). Они имеют сходный патогенез — снижение активности иммунной системы и, возможно, одинаковые причины развития. Этиология этих патологий до конца не изучена. Механизм появления глубоких изменений в слизистой оболочке кишечной стенки при НЯК имеет сходство с такими же при болезни Крона. Клинические проявления и жалобы пациента практически одинаковы. Это значительно затрудняет дифдиагностику на основании только жалоб и объективного статуса.
Существуют принципиальные различия этих патологий:
- При БК поражается любой отдел пищеварительного канала — от слизистой ротовой полости до прямой кишки (включая пищевод, желудок, тонкую кишку). При НЯК поражается только толстый отдел.
- При БК происходит трансмуральное поражение стенки кишечника, при НЯК в патологический процесс вовлекается исключительно слизистая оболочка.
- Воспалительный процесс при болезни Крона носит сегментарный характер: эрозии, язвы, трещины, гранулемы могут развиваться в одном или нескольких изолированных участках, которые четко отделены от здоровых тканей. Области поражения могут локализоваться в разных отделах пищеварительной трубки — в тонком или толстом кишечнике, пищеводе, желудке, ротовой полости. Их величина также различна — от участков менее 30 см до 100 см в сумме. НЯК начинается с поражения прямой кишки, после чего распространяется восходящим путем.
- БК характеризуется развитием осложнений: образуются свищи, фистулы, стриктуры, ректальные трещины. При НЯК из-за поражения только слизистой оболочки тяжелых осложнений не развивается.
Правильно установить диагноз помогает эндоскопическое исследование — КС или ФГДС:
- При НЯК определяется диффузный воспалительный процесс, распространяющийся по всей протяженности толстой кишки.
- При болезни Крона колоноскопия выявляет характерную картину в виде бугристой стенки кишечника по типу «булыжной мостовой», когда множественные поперечные и продольные язвенные дефекты разделены узкими участками неповрежденной ткани. Имеется множество гранулем (узелков), которые пронизывают всю слизистую и выходят за ее пределы — в лимфоузлы и брыжейку.
Серологические тесты также различаются:
- при НЯК выявляются антинейтрофильные антитела (pANCA);
- при БК — ASCA.
К кому в поликлинике обратиться при подозрении на заболевание?
Болезнь названа именем американского гастроэнтеролога Барилла Крона, который в 1932 году впервые диагностировал, описал 14 случаев и опубликовал свои наблюдения. Ведущим клиническим проявлением этой патологии является диарея и боль в животе. Поэтому при появлении таких признаков необходимо обратиться к гастроэнтерологу, при его отсутствии — к терапевту.
Учитывая, что заболевание является мультисистемным и полисимптомным, с поражением многих органов, первые признаки могут возникать в виде:
- изменений на коже;
- патологических процессов, затрагивающих глаза;
- боли в суставах;
- резкой слабости, тахикардии и одышки;
- МКБ при изменениях в почках;
- ЖКБ;
- резкого исхудания, отсутствия аппетита, длительного фебрилитета.
В связи с такой разнообразной клинической картиной пациент может в первый раз обратиться к специалисту по доминирующим признакам патологии — дерматологу, ревматологу, кардиологу, хирургу, онкологу, инфекционисту. При детальном опросе и осмотре он будет перенаправлен для дальнейшего обследования к профильному врачу.
Перечень клиник, специализирующихся на диагностике и лечении болезни Крона
Лечением болезни Крона занимаются во многих крупных городах России. Только в Москве существует 12 клиник с примерно одинаковым высоким рейтингом. Они оснащены новейшим оборудованием для проведения оперативного лечения. Высококвалифицированные опытные специалисты владеют различными хирургическими техниками.
Некоторые из известных крупных клиник, в которые можно обратиться для диагностики и лечения болезни Крона:
- Национальный медико-хирургический центр имени Н.И. Пирогова.
- Главный военный клинический госпиталь имени Н.Н. Бурденко.
- Российский научный центр хирургии имени академика Б.В. Петровского.
- Европейский медицинский центр.
Это ведущие медицинские учреждения. В них проводят лечение болезни Крона по высоким международным стандартам. Об этом свидетельствует и огромный поток больных, их положительные отзывы.
Для достижения длительной и стойкой ремиссии болезни Крона, улучшения качества жизни при этой патологии необходимо своевременно обращаться к врачу для диагностики и назначения адекватного лечения.
Частые вопросы
Какие симптомы могут указывать на развитие болезни Крона на ранних этапах?
На ранних этапах болезнь Крона может проявляться симптомами, такими как частые поносы, боли в животе, утомляемость, потеря веса, аппетит и диарея.
Какие методы диагностики помогают выявить болезнь Крона на ранних этапах?
Для выявления болезни Крона на ранних этапах могут применяться методы, такие как колоноскопия, гастроскопия, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Почему важно выявить болезнь Крона на ранних этапах?
Выявление болезни Крона на ранних этапах позволяет начать лечение раньше, что может помочь предотвратить развитие осложнений и улучшить прогноз заболевания.
Полезные советы
СОВЕТ №1
Проводите регулярные медицинские обследования и консультации с врачом, особенно если у вас есть семейный анамнез по болезни Крона или вы испытываете характерные симптомы, такие как боли в животе, поносы, кровотечения из кишечника.
СОВЕТ №2
Обратите внимание на изменения веса, аппетита, уровня энергии и общего самочувствия, так как эти признаки могут свидетельствовать о возможном развитии болезни Крона.
СОВЕТ №3
Проводите регулярные лабораторные и инструментальные исследования, такие как анализы крови, ультразвуковое исследование, колоноскопия, чтобы выявить возможные изменения в организме на ранних этапах развития болезни Крона.